Qui dit picotement ne dit pas forcément MDD
L’on enseigne aux plongeurs à accorder une attention particulière à tout signe ou symptôme anormal après la plongée. Il leur est recommandé de les interpréter comme une éventuelle maladie de décompression (MDD), jusqu’à ce que la cause réelle soit décelée. Toutefois, une telle attitude peut non seulement accroître l’anxiété des plongeurs, mais également conduire à une prudence et à une inquiétude excessives lors de problèmes bénins pouvant apparaître pendant ou après les activités de plongée.
De légers maux de tête, des douleurs faibles et passagères au niveau des articulations, des irritations ou de légers picotements ou engourdissements sont parfois attribués de manière erronée à une MDD, entraînant des évacuations médicales, des hospitalisations et des traitements hyperbares inutiles, voire la perte de l’assurance du plongeur et la peur de plonger. D’un autre côté, nous ne voulons pas décourager les plongeurs à demander de l’aide, ni les encourager à négliger des symptômes potentiellement graves de MDD. Il est dès lors nécessaire de les aider à faire la distinction entre les manifestations bénignes et les symptômes graves.
Avant toute chose, il est possible de réduire les risques : en limitant la probabilité de développer des problèmes de décompression, la crainte que des symptômes mineurs soient liés à la formation de bulles sera minimisée. Pour cela, il suffit d’appliquer quelques règles de base : plonger prudemment, en limitant la durée et la profondeur, et en réalisant des paliers de sécurité. La prudence n’élimine toutefois pas totalement le risque, et ce n’est pas parce qu’on respecte les tables de plongées qu’on est à l’abri d’une MDD. En effet, dans la base de données de DAN qui répertorie les cas de MDD rapportés, 50 % des cas de MDD se sont produits chez des plongeurs qui avaient respecté les limites de leur table ou ordinateur de plongée. Mais la prudence réduit tout de même le risque de développer une MDD grave.
Une autre manière d’éviter de diagnostiquer à tort une MDD est d'identifier certains schémas de symptômes couramment associés à des causes différentes. Par exemple, dans un numéro précédent de l’Alert Diver, nous nous sommes penchés sur les nombreuses causes potentielles des maux de tête en plongée. Dans cet article-ci, nous allons examiner plus en détail les paresthésies (du grec para et aisthêsis – sensation ou excitation partielle), qui désignent les troubles de la sensibilité cutanée se traduisant par la perception de sensations anormales, comme des fourmillements, des picotements ou des brûlures.
Paresthésie et neuropraxie
Les paresthésies, ou picotements, sont le résultat d’une interruption partielle de la conduction nerveuse sensorielle entre la peau et le cortex sensoriel (c.-à-d. la partie du cerveau qui nous informe des sensations cutanées). L’anesthésie est le résultat d'une interruption complète de ces impulsions. Dans la plupart des cas, la paresthésie est une condition bénigne et très temporaire. Elle est généralement causée par une pression directe sur un nerf cutané périphérique lors de l’application prolongée d’une pression externe sur une zone de la peau qui recouvre un nerf. L’engourdissement qui survient lorsqu’on reste assis dans une position fixe pendant une durée plus ou moins longue en est un exemple typique. Ces lésions bénignes par écrasement ou étirement des nerfs sont appelées neuropraxies. La structure du nerf est préservée, mais celui-ci cesse de transmettre des impulsions pendant une certaine période.
Dans la plupart des cas, le relâchement de la pression au niveau de la zone concernée se traduit par une disparition presque immédiate des symptômes. Toutefois, en cas de pression prolongée, plusieurs jours, voire plusieurs semaines dans des cas rares, peuvent s'écouler avant que la peau retrouve une sensation normale et que les picotements disparaissent. Cela peut par exemple se produire lors du port d’un équipement très serré ou lourd, comme une combinaison humide serrante, une ceinture de sécurité ou une configuration gilet-bouteille très lourde pendant une longue période de temps.
Toute interruption de la conduction nerveuse entre la peau et le cerveau peut entraîner ce type de troubles. Il est dès lors important d’identifier la cause sous-jacente. Une neuropraxie temporaire due à une combinaison humide trop serrante est moins grave qu'une embolie gazeuse artérielle ou qu'une maladie de décompression. Néanmoins, ces dernières peuvent également provoquer des picotements et un engourdissement. Heureusement, si l'on possède les connaissances nécessaires, il est relativement aisé de distinguer ces différentes conditions. Il s'agit là de l'un des objectifs de cet article : distinguer un picotement grave d'un picotement anodin.
Le cerveau, la moelle épinière et les nerfs
La paresthésie et l’anesthésie peuvent toutes deux être le résultat de dommages au niveau du cerveau, de la moelle épinière ou des nerfs. Toutefois, ces trois types de lésions sont associés à une distribution nerveuse très spécifique qui permet de les distinguer assez facilement.
Le cerveau
Le cerveau contient différentes zones fonctionnelles. La zone superficielle du cerveau (appelée matière grise) est la région où se produisent la pensée consciente et l’initiation des mouvements volontaires (fonction motrice), et où les sensations et les signaux associés aux cinq sens atteignent notre conscience (fonction sensorielle). L’illustration ci-après propose différentes vues du cerveau : le plan frontal (A), suivi d’une coupe frontale du cerveau (B), puis un schéma indiquant à quel endroit de la surface du cerveau arrivent les sensations provenant des différentes parties de l’organisme (C).
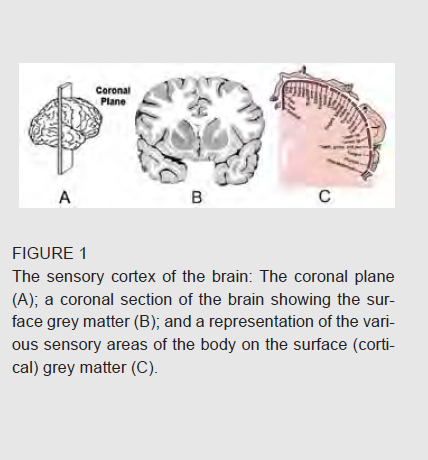

Cette illustration indique clairement qu’une petite lésion du cortex entraînera des picotements ou un engourdissement sur zone cutanée étendue. De même, une paresthésie corticale affecte généralement tout un bras ou toute une jambe. Il est toutefois rare que les deux bras ou les deux jambes soient touchés simultanément. Une lésion affecte généralement le côté droit ou le côté gauche du corps respectivement (on parle d’hémiparesthésie ou d'hémianesthésie) et implique la plupart du temps une faiblesse ou une paralysie de la zone atteinte (par exemple, une hémiparésie). Par conséquent, lorsque l’engourdissement s’étend sur une large zone, en particulier un bras entier ou une jambe entière, et que ce symptôme est associé à une faiblesse ou une paralysie, on peut fortement soupçonner une lésion cérébrale – une attention médicale urgente est dès lors nécessaire.
La moelle épinière
Tout comme le cerveau, la moelle épinière relaye certaines impulsions liées à des mouvements et à des sensations. On y trouve un nombre important de filaments interconnectés (axones) qui relient le cerveau aux organes ou tissus cibles. Chez l’embryon, la moelle épinière est organisée sous forme d’une pile de disques cylindriques, ou somites (Figure 2). De chaque disque partent des nerfs qui desservent une partie spécifique de l’organisme. Ces liaisons nerveuses sont maintenues à mesure que l'embryon se développe et change de forme.
À mesure que le visage et les membres se forment, les disques s’étirent vers le bas et vers l’extérieur. Toutefois, la distribution des territoires somitiques, qui correspondent chez le foetus aux dermatomes (régions cutanées innervées par un nerf spinal donné), reste inchangée, bien que la moelle épinière n’ait plus l’aspect d’une pile de disques. Chez le foetus totalement formé, la colonne vertébrale comprend 33 divisions. Chacune contient une vertèbre (ou os) spécifique : 7 dans le cou (vertèbres cervicales), 12 au niveau de la cage thoracique ou thorax (vertèbres thoraciques), 5 dans le bas du dos (vertèbres lombaires), 5 au niveau du sacrum (vertèbres sacrales) et 4 au niveau du coccyx (vertèbres coccygiennes). Sans détailler le nombre exact de nerfs, qui diffère légèrement selon les vertèbres, la Figure 4 illustre la distribution nerveuse générale. On peut remarquer que chacun des disques chez l'embryon correspond désormais à un dermatome.
Figure 4
Ces explications permettent de mieux comprendre pourquoi les lésions de la moelle épinière ou des racines nerveuses spinales affectent la fonction motrice et/ou la fonction sensorielle au niveau de dermatomes spécifiques. La différence entre moelle épinière et racines nerveuses réside dans le fait qu'une lésion de la moelle épinière affecte également les dermatomes suivants dans une certaine mesure étant donné que les filaments nerveux sont interrompus dans leur cheminement du cerveau au coccyx. À contrario, une lésion d’une racine nerveuse affecte uniquement le dermatome qui lui est spécifique. Une paresthésie ou une faiblesse au niveau d’une région du corps correspondant à un dermatome peut indiquer une lésion de la moelle épinière ou d'une racine nerveuse spinale. Bien que d’autres causes puissent être à l’origine de ces symptômes, comme le prolapsus d’un disque intervertébral (le coussin de cartilage fibreux entre deux vertèbres), ou hernie discale, ils requièrent un examen médical urgent. Si ces manifestations sont en outre associées à une faiblesse, une paralysie ou une incontinence urinaire ou anale, il s'agit d'une urgence médicale.
Figure 5
Nerfs périphériques
Les nerfs périphériques sont la continuation des filaments (axones) présents dans la moelle épinière. Ils forment les liens électriques continus entre le cerveau et les organes ou tissus cibles qu’ils desservent. La première portion de ces nerfs, à l’endroit où ils quittent la moelle épinière, est constituée des racines spinales. Dans les portions de la moelle épinière qui desservent le bras et la jambe, les racines spinales se mêlent et s’entrelacent pour former un enchevêtrement de nerfs appelé plexus (ou réseau) brachial (bras), lombaire et sacral respectivement. Voir Figure 6. L'enlacement se sépare ensuite en un certain nombre de rameaux nerveux périphériques qui innervent la peau des membres supérieurs et inférieurs respectivement.
Figure 6
C’est l’une des principales raisons pour lesquelles il existe une telle différence entre les lésions de la moelle épinière ou des racines spinales et les lésions des plexus nerveux ou des nerfs périphériques. D’où l’importance de ces informations de base, qui nous permettent de faire ces distinctions. Contrairement aux lésions de la moelle épinière, qui sont associées à une perte sensorielle suivant le schéma « empilé » des dermatomes, les lésions du plexus brachial ou des nerfs périphériques affectent des zones non uniformes. La Figure 7 illustre les importantes zones de peau innervées par ces nerfs périphériques.
Figure 7
Si la sensation d’engourdissement ou de picotements se limite à une zone de peau apparemment aléatoire et n’affecte pas le membre entier (n’est pas corticale/régionale) ou un segment circonscrit (n’est pas spinale/dermatomale), elle est probablement due à une lésion d’un nerf périphérique ou d’un plexus nerveux. Il est important de noter que du point de vue de la gestion des accidents, toute lésion ou maladie entraînant une perte de la force, une faiblesse ou une perte fonctionnelle doit toujours être considérée comme une urgence médicale. De même, toute anesthésie qui dure plus d'une ou deux minutes (provoquée par la compression mécanique d'un nerf suite au maintien d'une position spécifique ou à la pression exercée par l’équipement de plongée, par exemple) requiert une attention médicale immédiate. Cet article vise uniquement à aider les plongeurs à distinguer les altérations sensorielles partielles – ou paresthésies. La Figure 8 illustre la différence entre la distribution spinale/dermatomale et la distribution nerveuse périphérique cutanée. Cette figure permet de faire la distinction entre les zones cutanées qui seraient plutôt associées à une lésion de la moelle épinière et celles qui seraient plutôt associées à une lésion des nerfs périphériques respectivement.
Figure 8
Accidents de plongée courants
À présent que nous avons fait la distinction entre les paresthésies liées aux dermatomes et celles liées aux nerfs périphériques, nous allons nous pencher sur cinq affections liées à la plongée qui sont couramment attribuées à une MDD alors qu’elles découlent presque invariablement d’une lésion compressive d’un nerf périphérique.
Figure 9
Une pression au niveau de la partie supérieure du plexus brachial se traduit par un engourdissement de la partie antérieure de l’avant-bras et de la main. Il s’agit d’un symptôme courant chez les individus de constitution maigre qui portent un équipement (gilet et bouteille) lourd.
Figure 10
Le port d’une combinaison humide serrante ou le fait de s’appuyer sur son coude peut provoquer une compression du nerf ulnaire dans la zone du tunnel cubital (le « petit juif »), entraînant un engourdissement de la partie inférieure de la paume de la main. Il est à remarquer que contrairement à la lésion du plexus brachial, la compression du nerf ulnaire touche uniquement la main, et non l’avant-bras.
Figure 11
Une compression du nerf médian peut se produire suite au port de manchons ou de gants trop serrants, ou lorsqu’une personne s’accroche au bord extérieur d’une embarcation maritime au démarrage de celleci.
Figure 12
La pression qui s’exerce sur le nerf sciatique lorsqu’une personne est assise sur une surface dure peut provoquer un engourdissement au niveau d’une large zone à l’arrière de la jambe. Ce type d’engourdissement est fréquent lors de balades en bateau.
Figure 13
L’obésité ou la pression exercée par une ceinture de lest peuvent provoquer un écrasement du nerf cutané fémoral latéral, entraînant une paresthésie de la partie supérieure extérieure de la cuisse.
Résumé
Cet article vise uniquement à distinguer les picotements qui ne sont pas dus à une MDD. Toute lésion ou maladie entraînant une perte de la force, une faiblesse ou une perte fonctionnelle, y compris une incontinence urinaire ou anale, doit toujours être considérée comme une urgence médicale. Toute anesthésie qui dure plus d'une ou deux minutes (provoquée par la compression mécanique d'un nerf suite au maintien d'une position spécifique ou à la pression exercée par l’équipement de plongée, par exemple) requiert une attention médicale immédiate. Une paresthésie (sensation de picotements) est le résultat de l’interruption partielle de la conduction nerveuse sensorielle entre la peau et le cortex sensoriel.
La paresthésie et l’anesthésie peuvent toutes deux être le résultat de dommages au niveau du cerveau, de la moelle épinière ou des nerfs. Lorsque l’engourdissement s’étend sur une large zone, en particulier un bras entier ou une jambe entière, et que ce symptôme est associé à une faiblesse ou à une paralysie, on peut fortement soupçonner une lésion cérébrale – il s’agit dès lors d’une urgence médicale. Une paresthésie ou une faiblesse au niveau d’une région corporelle correspondant à un dermatome peut indiquer une lésion au niveau de la moelle épinière ou d'une racine nerveuse spinale. Bien que d’autres causes puissent être à l’origine de ces symptômes, comme le prolapsus d’un disque intervertébral (le coussin de cartilage fibreux entre deux vertèbres), ceux-ci requièrent un examen médical urgent.
Si la sensation d’engourdissement ou de picotements se limite à une zone de peau apparemment aléatoire et n’affecte pas le membre entier ou une zone circonscrite, elle est probablement due à une lésion d’un nerf périphérique ou d’un plexus nerveux. Ce type de compression ou de lésion mineure survient le plus couramment au niveau : (1) du plexus brachial inférieur, (2) du nerf ulnaire, (3) du nerf médian, (4) du nerf sciatique ou (5) du nerf cutané fémoral latéral.
Souvenez-vous : en cas de doute, contactez Divers Alert Network pour obtenir une assistance ou des conseils.

