Non tutti i formicolii sono malattie da decompressione
I subacquei sono addestrati a prestare attenzione a qualsiasi segnale e sintomo anormale che si verifichi dopo un'immersione. Vengono istruiti a considerarlo una possibile malattia da decompressione (MDD), finché non venga dimostrato il contrario. Tale atteggiamento, tuttavia, aggiunge non soltanto una certa quantità d'ansia, ma può determinare anche un livello di attenzione e preoccupazione morboso riguardo le condizioni completamente benigne che si presentano durante o in seguito ad attività subacquee.
Lievi cefalee, dolori articolari leggeri e transitori, irritazioni cutanee e persino lievi formicolii o intorpidimenti possono essere attribuiti in modo del tutto erroneo alla MDD, portando a evacuazioni mediche non necessarie, ricoveri ospedalieri, trattamenti iperbarici e, addirittura, perdita di idoneità all'immersione o successiva paura di immergersi ancora. D’altra parte, però, non vogliamo dissuadere i subacquei dal cercare assistenza, né che non riconoscano o trascurino manifestazioni potenzialmente gravi della MDD. È necessario, quindi, aiutare i subacquei a distinguere meglio le condizioni benigne da quelle gravi.
Il rischio può essere, prima di tutto, ridotto. Limitare la probabilità di sviluppare dei disturbi da decompressione, eseguendo immersioni BPS (ovvero più Brevi, meno Profonde, attente alle soste di Sicurezza) ridurrà la preoccupazione che i sintomi minori possano essere relazionati alle bolle. Ciò non elimina, tuttavia, il rischio. Desideriamo, quindi, avvertire i subacquei di non cadere nel "stavo-effettuando-immersioni-rispettandole tabelle-quindi-non-posso-aver-sbagliato". Il 50% dei casi di MDD, presenti nel database del DAN, erano immersioni entro i limiti delle tabelle o del computer. Le immersioni prudenti, in ogni caso, riducono le possibilità di sviluppare gravi MDD, anche se dovessero presentarsi dei sintomi.
Un altro metodo per escludere un'inutile sovradiagnosi della MDD è quello di riconoscere alcuni tipi comuni di sintomi, noti per essere dovuti a cause diverse dalla MDD, anche se associabili ad attività subacquee. Nell'edizione precedente dell'Alert Diver, per esempio, abbiamo discusso delle varie cause dei mal di testa legati alle immersioni. In questo articolo discuteremo della parestesia (termine greco per "agitazione parziale" o "sensibilità") – ovvero di una percezione cutanea, descritta spesso come una sensazione di bruciore, di formicolio o di punture di spilli ed aghi.
Parestesia e neuroprassia
La parestesia o formicolio è la conseguenza di un'interruzione parziale della conduzione nervosa sensoriale tra la pelle e la corteccia sensoriale (ovvero la parte del cervello responsabile di farci avvertire le percezioni cutanee). L'anestesia, invece, è il risultato di una completa interruzione degli impulsi. Nella maggior parte dei casi, la parestesia è una condizione benigna e molto temporanea. Spesso è il risultato di una pressione diretta su un nervo cutaneo periferico (un nervo della pelle), dovuta ad una prolungata applicazione della pressione esterna sulla cute sovrastante un nervo. Un esempio di parestesia è il torpore derivante da una posizione seduta fissa per un certo periodo di tempo. Queste lievi lesioni nervose, legate allo schiacciamento o allo stiramento, sono chiamate neuroprassie. Ciò significa che la struttura del nervo è protetta, ma cessa di trasmettere impulsi per un determinato periodo di tempo. In molti casi, i sintomi scompaiono quasi immediatamente, in seguito alla riduzione della pressione nell'area.
Tuttavia, se i periodi di pressione durassero a lungo, potrebbero trascorrere giorni e, in casi rari, persino settimane prima che la pelle riacquisti la sua sensibilità e il formicolio diminuisca. Può accadere una cosa simile se si indossano indumenti attillati o pesanti, come una muta aderente, una cintura di zavorra o una pesante combinazione bombola-GAV per lunghi periodi di tempo. Poiché ogni interruzione nella conduzione nervosa tra la pelle e il cervello può provocare potenzialmente questi disturbi, è importante determinare la causa alla base. Una neuroprassia di breve durata, dovuta ad una muta attillata, è molto meno grave rispetto ad un'embolia gassosa arteriosa o ad una malattia da decompressione. Eppure entrambe possono causare intorpidimento e formicolio. Fortunatamente, con un po' di conoscenze di base, è possibile fare delle distinzioni in modo abbastanza semplice. Questo è uno degli obiettivi del presente articolo – riconoscere quando il formicolio sia grave e quando non lo sia affatto.
Il Cervello, il Midollo spinale e i Nervi
Sia la parestesia che l'anestesia possono essere la conseguenza di una lesione al cervello, al midollo spinale o ai nervi. Ognuna di queste lesioni, tuttavia, ha una distribuzione molto particolare ed è possibile, quindi, fare delle distinzioni in modo piuttosto facile.
Il cervello
Il cervello contiene diverse aree funzionali. Lo strato superficiale del cervello (chiamato anche materia grigia) è dove si creano pensieri coscienti, dove hanno inizio i movimenti volontari (funzioni motorie), e il luogo in cui le varie sensazioni fisiche e i segnali, provenienti dai nostri cinque sensi speciali, raggiungono la nostra coscienza (funzione sensoriale). L'immagine sottostante mostra il cervello diviso dal piano coronale (A), una sezione coronale del cervello (B), e illustra, inoltre, l'area sulla superficie del cervello in cui vengono registrate le sensazioni provenienti dalle diverse parti del corpo (C).
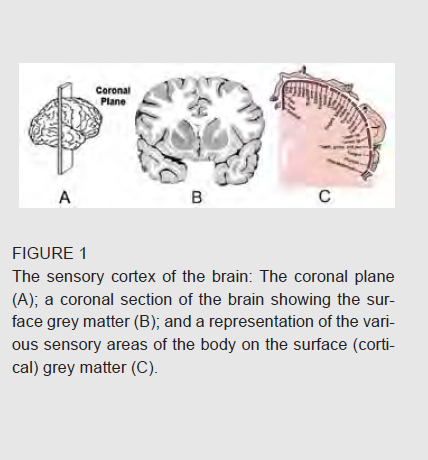
Ciò che dovrebbe risultare ovvio da questa illustrazione è che una piccola lesione alla corteccia si tradurrà in un'ampia area cutanea intorpidita o con formicolio. La parestesia corticale – questo è il suo nome – colpisce, di solito, un intero braccio o una gamba. È raro, tuttavia, che entrambe le braccia o le gambe vengano coinvolte contemporaneamente. Il disturbo tipico coinvolge rispettivamente il lato sinistro o destro del corpo (emiparestesia o emianestesia), presentando spesso una associata debolezza o una paralisi dell'area colpita (emiparesi). Grandi aree intorpidite, quindi, – soprattutto se viene colpito un braccio intero o una gamba ed è presente un'associata debolezza o paralisi – fanno pensare spesso ad un coinvolgimento del cervello e richiedono cure mediche urgenti.

Il midollo spinale
Come il cervello, anche il midollo spinale contiene aree responsabili della trasmissione di impulsi per il movimento e la percezione. Ci sono, inoltre, un gran numero di filamenti di interconnessione (assoni) che si estendono tra il cervello e gli organi o i tessuti destinatari. Il midollo spinale è disposto come una pila di dischi cilindrici nell'embrione non nato (Figura 2). Ciascun disco possiede una certa quantità di nervi segmentali e tale relazione resta invariata durante la crescita e la trasformazione dell'embrione.
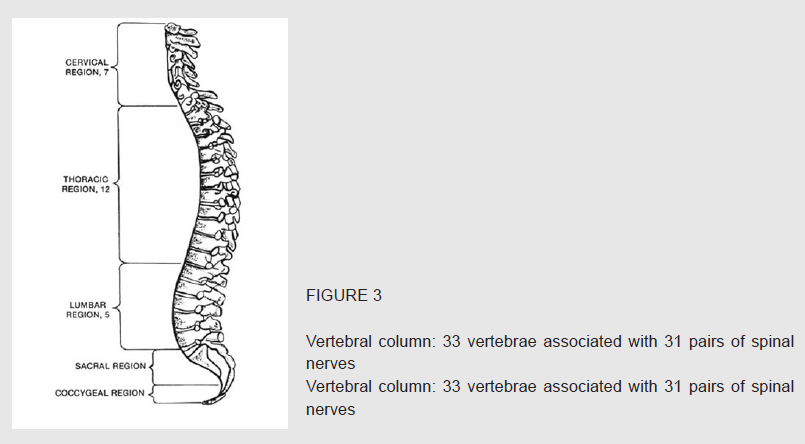
Quando si formano il viso e gli arti, i dischi vengono allungati verso il basso e l'esterno. La sequenza dei dermatomeri, tuttavia, resta la stessa, anche se questi ultimi non hanno più l'aspetto di una pila di monete. Nel feto completamente formato, la colonna vertebrale ha 33 divisioni. Ognuna ha una vertebra o un osso corrispondente – 7 nel collo (vertebre cervicali); 12 nella gabbia toracica o torace (vertebre toraciche); 5 all'altezza dei reni (vertebre lombari); 5 nell'osso sacro (vertebre sacrali) e 4 all'estremità della colonna vertebrale (coccige). Senza addentrarsi nella numerazione dei nervi associati, che differisce un po' da quella delle vertebre, il quadro generale è chiaro e visibile nella Fig. 4. Si noti come ogni disco nell'embrione sia diventato adesso un dermatomero.

La ragione per cui si forniscono tali conoscenze di base è perché le lesioni al midollo spinale, o alle radici dei nervi spinali, pregiudicano le funzioni motorie e/o sensoriali all'interno dei rispettivi dermatomeri. La differenza è che una lesione al midollo spinale interessa, in una certa misura, anche i dermatomeri successivi, poiché i filamenti nervosi sono interrotti nel loro viaggio dalla testa al coccige. Una lesione alla radice del nervo spinale coinvolge soltanto quel dermatomero specifico. Parestesie o debolezze nella distribuzione di un dermatomero indicano il probabile coinvolgimento del midollo spinale o delle radici dei nervi spinali. Sebbene ciò possa essere dovuto ad altre cause, come, ad esempio, ad un prolasso di un disco intervertebrale (il cuscinetto di cartilagine fibrosa tra le vertebre), queste manifestazioni richiedono una valutazione medica urgente. Se è presente una debolezza associata, una paralisi, o vi è la perdita del controllo dell'intestino o della vescica, si è di fronte ad un'emergenza medica.

Nervi periferici
I nervi periferici sono la continuazione dei filamenti (gli assoni) nel midollo spinale. Formano collegamenti elettrici continui tra il cervello e gli organi, o i tessuti d'arrivo, che servono. Le prime sezioni di questi nervi, dal momento che partono dal midollo spinale, sono chiamate radici spinali. Nei tratti del midollo spinale, che interessano il braccio e la gamba, le radici spinali si mescolano e fondono per diventare un groviglio di nervi, chiamato rispettivamente plesso (ovvero rete o intreccio) brachiale (braccio), lombare e sacrale. Si veda la Fig. 6. Alla fine, i grovigli si separano in una serie di nervi periferici mescolati che riforniscono rispettivamente la pelle degli arti superiori e inferiori.

Questa è una delle ragioni principali per cui vi è una differenza significativa nel modo in cui si presenta una lesione al midollo spinale o alla radice spinale rispetto a lesioni ai nervi periferici o ai plessi nervosi; e per cui queste informazioni di base siano importanti: ci consentono di fare le dovute distinzioni. A differenza di una lesione al midollo spinale, che segue lo schema dermatomerico "a pila" della perdita sensoriale, le lesioni al plesso brachiale, o ai nervi periferici, non sono uniformi in natura. La Fig. 7 mostra le importanti aree cutanee interessate da questi nervi periferici.

Se l'intorpidimento o formicolio è limitato ad un'area cutanea apparentemente casuale e non coinvolge l'intero arto (non è corticale / regionale), né un segmento circoscritto (quindi non è spinale / dermatomerico), allora è dovuto, probabilmente, ad una lesione al plesso nervoso o ai nervi periferici. Importante dal punto di vista delle cure è che qualsiasi lesione o malattia che provochi perdita di forza, debolezza o perdita delle funzioni venga considerata sempre un'emergenza medica. Allo stesso modo, tutte le anestesie che coinvolgano una zona per più di un minuto o due (ad esempio a causa della diretta compressione meccanica di un nervo, dovuta alla posizione o a compressioni da attrezzature d'immersione, ecc) necessitano di cure mediche immediate. Soltanto per quel che concerne i mutamenti sensoriali parziali – o parestesie – desideriamo assistere i subacquei nel distinguere le lesioni gravi da quelle superficiali.
La Fig. 8 mostra la differenza tra la distribuzione spinale / dermatomerica e quella dei nervi periferici nella pelle. Ciò permette di distinguere in modo più semplice le aree cutanee che verrebbero colpite rispettivamente da lesioni al midollo spinale o da lesioni ai nervi periferici.
Lesioni comuni legate alle immersioni
Ora che la distinzione tra parestesie dermatomeriche e connesse ai nervi periferici è stata fatta, tratteremo di cinque situazioni comuni, legate alle immersioni e attribuite, di frequente, alla MDD, ma che sono quasi sempre collegate ad una lesione compressiva di un nervo periferico:

Pressione sulle parti superiori del plesso brachiale che si presenta come intorpidimento della parte inferiore dell'avambraccio, mano inclusa. Ciò accade spesso ad individui magri che indossano pesanti GAV.

Mute attillate o piegate sul gomito possono comprimere il nervo ulnare nella regione del tunnel cubitale (nella punta del gomito), causando l'intorpidimento della parte inferiore del palmo della mano. Si noti che, a differenza di una lesione al plesso brachiale, questa esclude l'avambraccio ed è limitata soltanto alla mano.

La compressione del nervo mediano può verificarsi indossando un polsino della muta stretto, guanti o tenendosi alle falchette della barca durante il lancio.

La pressione sul nervo sciatico, dovuta ad una posizione seduta su una superficie dura, può causare l'intorpidimento di una vasta area della parte posteriore della gamba. Tipico delle escursioni in barca.

L'obesità, o la compressione da cintura di zavorra, può provocare una lesione al nervo cutaneo femorale laterale con conseguente parestesia della parte superiore ed esterna della coscia.

Sintesi
Lo scopo del presente articolo è soltanto quello di distinguere i formicolii che non sono malattie da decompressione. Qualsiasi lesione o malattia che provochi debolezza, perdita di forza, di funzioni, comprese le funzioni della vescica e dell'intestino, deve essere sempre considerata un'emergenza medica. Tutte le anestesie che colpiscano un'area per più di un minuto o due (dovute alla diretta compressione meccanica di un nervo a causa di una posizione o di compressioni da attrezzature d'immersione, ecc) necessitano di cure mediche immediate. La parestesia o formicolio è la conseguenza di un'interruzione parziale della conduzione nervosa sensoriale tra la pelle e la corteccia sensoriale. Sia la parestesia che l'anestesia possono essere la conseguenza di una lesione al cervello, al midollo spinale o ai nervi.
Ampie aree intorpidite – soprattutto se è coinvolto un braccio intero o una gamba e si presenta una debolezza associata o una paralisi – fanno pensare spesso ad un coinvolgimento cerebrale e costituiscono un'emergenza medica. Parestesie o debolezze nella distribuzione di un dermatomero indicano il probabile coinvolgimento del midollo spinale o delle radici dei nervi spinali. Sebbene ciò possa essere dovuto ad altre cause, come, ad esempio, ad un prolasso di un disco intervertebrale (il cuscinetto di cartilagine fibrosa tra le vertebre), queste manifestazioni richiedono una valutazione medica urgente. Se l'intorpidimento o il formicolio è limitato ad un'area cutanea apparentemente casuale e non coinvolge l'intero arto, né un segmento circoscritto, allora è dovuto, probabilmente, ad una lesione al plesso nervoso o ai nervi periferici. I casi più comuni sono compressioni o lesioni minori che interessano: (1) il plesso brachiale inferiore; (2) il nervo ulnare; (3) il nervo mediano; (4) il nervo sciatico e (5) il nervo cutaneo femorale laterale.
Ricordarsi – in caso di qualsiasi dubbio – di contattare il DAN per ricevere assistenza e consigli.

