NICHT ALLES WAS KRIBBELT IST DEKO
Auchern wird gelehrt, auf jegliche anormale Anzeichen und Symptome nach dem Tauchen zu achten. Sie werden angewiesen, diese als Hinweise auf eine mögliche Dekompressionserkrankung (DCI) anzusehen, solange das nicht ausgeschlossen werden kann. Diese Ansichtsweise bringt aber nicht nur eine gewisses Quantum Unbehagen ins Spiel, sondern kann auch zu einem übersteigerten Maß an Wachsamkeit und Sorge schon bei völlig harmlosen Erscheinungen führen, die während oder nach Tauchgängen auftreten.
Leichte Kopfschmerzen, leichte, vorübergehende Gelenkschmerzen, Hautreizungen und sogar Kribbeln oder Taubheit in abgeschwächter Form können irrtümlicherweise einer DCI zugeschrieben werden und zu unnötigen medizinischen Transporten, Klinikeinweisungen, Druckkammerbehandlungen und sogar dem Verlust der Tauchtauglichkeit oder einer künftigen Angst vor dem Tauchen führen. Andererseits wollen wir nicht Taucher davon abhalten, Unterstützung anzufordern; auch sollten sie möglicherweise ernsthafte Hinweise auf eine DCI nicht leugnen oder übersehen. Taucher müssen deshalb darin unterstützt werden, besser zwischen harmlosen und ernsten Erscheinungen unterscheiden zu können.
Das Risiko kann zunächst einmal reduziert werden: Wenn man die Wahrscheinlichkeit, dass sich eine Dekompressionserkrankung ausbildet, begrenzt, indem man sich an die Regel 'kürzer – flacher – mit Vernunft – mit Sicherheitsstopps' hält [im englischen '5-S': Shorter, Shallower, Sensible with Safety Stops], wird die Sorge, dass schwach ausgeprägte Symptome von Gasblasen herrühren könnten, gemindert. Das Risiko wird hierdurch allerdings nicht beseitigt, und wir möchten alle Taucher davor warnen, dem Trugschluss des 'ich bin doch innerhalb der Limits der Tabellen getaucht, das kann also keine Deko sein' zu erliegen. Sage und schreibe 50% der DCI-Fälle in der DAN-DCI-Datenbank waren innerhalb der Grenzwerte von Tabelle oder Tauchcomputer. Konservatives Tauchen reduziert aber in jedem Fall die Wahrscheinlichkeit, dass sich eine schwere DCI entwickelt, selbst wenn Symptome auftreten sollten.
Eine weitere Methode, unnötige Überdiagnostizierungen von DCI zu vermeiden, ist die Erkennung von bestimmten, häufig auftretenden Symptommustern, die bekanntermaßen von anderen Ursachen als einer DCI herrühren, auch wenn diese mit den Tauchaktivitäten zu tun haben könnten. Wir besprachen im Alert Diver bereits die verschiedenen Ursachen für tauchbedingte Kopfschmerzen. In diesem Artikel werden wir uns mit Parästhesien beschäftigen (griechisch für 'abweichende Körperempfindungen'), anormalen Hautempfindungen, die gewöhnlich als Brennen, 1000 Nadeln oder Kribbeln bzw. Prickeln beschrieben werden.
Parästhesie und Neurapraxie
Parästhesie oder Prickeln ist die Folge einer partiellen Blockierung der sensorischen Nervenleitung zwischen der Haut und dem sensorischen Kortex (der Teil des Gehirns, der uns sensorische Empfindungen ins Bewusstsein ruft). Anästhesie ist das Ergebnis einer vollständigen Blockade von Impulsen. In den meisten Fällen ist die Parästhesie eine schnell vorübergehende und harmlose Angelegenheit.
Oft ist sie das Ergebnis direkten Drucks auf einen peripheren subkutanen Nerv (Hautnerv), verursacht durch eine länger anhaltende Druckeinwirkung von außen auf die Haut über dem Nerv. Als Beispiel sei hier die Taubheit genannt, die sich nach längerem Sitzen in einer unveränderten Position einstellt. Diese leichten Druck– oder Dehnungsverletzungen der Nerven bezeichnet man als Neurapraxien. Dabei bleibt die Struktur des Nervs unversehrt, aber er leitet für eine begrenzte Zeit keine Impulse weiter. In den meisten Fällen lassen die Symptome beinahe unverzüglich nach, sobald die Druckeinwirkung auf den Hautbereich beendet wird. Bei lang anhaltender Druckeinwirkung kann es jedoch mehrere Tage, in Einzelfällen Wochen dauern, bis sich die Hautempfindung regeneriert und das Prickeln abklingt. Dies kann passieren, wenn man über längere Zeit eng anliegende oder schwere Ausrüstung am Körper trägt, wie zu enge Nasstauchanzüge, Bleigurte oder eine schwere Kombination aus Tarierjacket und Flaschenpaket.
Da jegliche Unterbrechungen der Nervenübertragung zwischen Haut und Hirn möglicherweise solche Missempfindungen auslösen können, ist es wichtig, die Ursache dahinter zu ermitteln. Eine kurzzeitige Neuropraxie infolge eines eng sitzenden Nasstauchanzugs ist lange nicht so bedeutsam wie eine arterielle Gasembolie bzw. eine Dekompressionskrankheit, aber beides kann Taubheitsgefühl und Prickeln verursachen. Glücklicherweise kann man die beiden mit ein wenig Hintergrundwissen recht einfach voneinander unterscheiden, und genau das ist eines der Ziele dieses Artikels – zu wissen, wann ein Prickeln ernst ist und wann nicht.
Gehirn, Rückenmark und Nerven
Sowohl Parästhesie als auch Anästhesie können Folgen einer Schädigung von Gehirn, Rückenmark oder Nerven sein. Jede einzelne dieser Schädigungen hat jedoch spezifisch verteilte Auswirkungen auf die Körperregionen, und sie sind daher recht leicht voneinander zu unterscheiden.
Das Gehirn
Das Gehirn enthält mehrere funktionale Bereiche. Das bewusste Denken geschieht in der Oberflächenschicht des Gehirns (auch 'graue Substanz' genannt); hier werden willentliche Bewegungen eingeleitet (motorische Funktion), und hier gelangen die verschiedenen physischen Empfindungen und Signale unserer fünf spezialisierten Sinne ins Bewusstsein (sensorische Funktion). Die Abbildung unten zeigt die Aufteilung des Gehirns in der Frontalebene (A), gefolgt von einem Frontalschnitt des Gehirns (B). Eine weitere Abbildung zeigt, wie die Empfindungen verschiedener Körperregionen auf der Großhirnrinde ('Kortex') registriert werden (C).
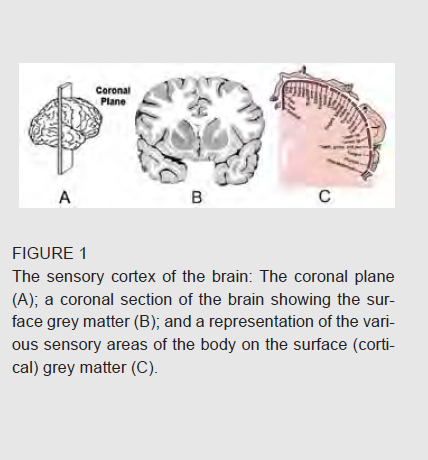

Aus dieser Illustration kann man erkennen, dass eine kleine Verletzung im Bereich des Kortex zu Taubheit und Prickeln über einen großen Hautbereich hinweg führen wird. Entsprechend betrifft eine sogenannte kortikale Parästhesie normalerweise einen kompletten Arm oder ein komplettes Bein.Es ist jedoch selten, dass beide Arme oder beide Beine gleichzeitig betroffen sind. Typischerweise sind eher rechte oder linke Körperseite betroffen (was einer Hemiparästhesie entspricht) und daraus resultiert in der Regel eine Schwäche oder Lähmung der betroffenen Körperregion (Hemiparese, Halbseitenschwäche).
Große Bereiche mit Taubheitsgefühlen – insbesondere wenn ein kompletter Arm oder ein komplettes Bein betroffen ist und es infolgedessen zu einer Schwächung oder Lähmung kommt – geben daher verstärkt Anlass zu der Vermutung, dass das Gehirn in Mitleidenschaft gezogen wurde und erfordern dringend eine medizinische Versorgung.
Rückenmark
Ähnlich wie bei unserem Gehirn gibt es auch im Rückenmark Bereiche, die für bestimmte Bewegungs–und Empfindungsimpulse verantwortlich sind. Es gibt zudem eine große Anzahl von leitenden Fasern (Axone), die das Gehirn mit den Zielorganen bzw. –geweben verbinden. Das Rückenmark ist beim ungeborenen Embryo wie ein Stapel von zylindrischen Scheiben aufgebaut (Abbildung 2). Jede Scheibe verfügt über eine segmentäre Nervenversorgung, und diese Zuordnung bleibt erhalten, während der Embryo wächst und seine Gestalt ändert.
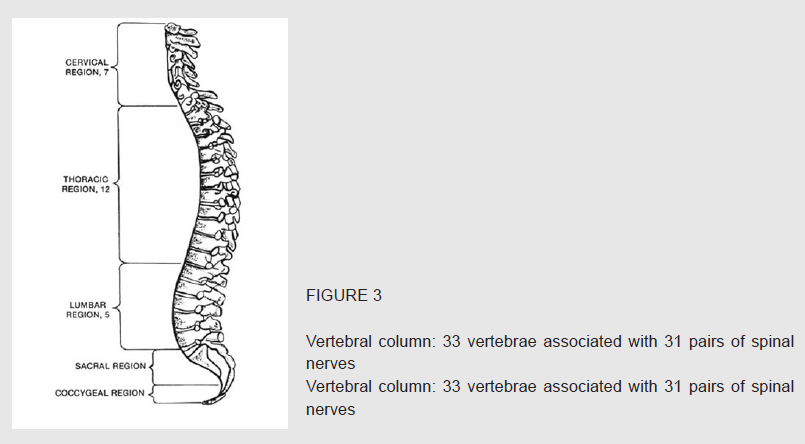
Wenn sich Gesicht und Gliedmaßen ausbilden, dehnen sich die Scheiben nach unten und außen aus. Obwohl sie nun nicht mehr wie ein Stapel Münzen aussehen, bleibt die Reihenfolge der sogenannten Dermatome erhalten. Beim voll ausgebildeten Fetus existieren in der Wirbelsäule 33 Abschnitte. Jeder besteht aus einem entsprechenden Wirbel – 7 im Nackenbereich (Halswirbel), 12 im Brustkorbbereich (Thorakal– oder Brustwirbel), 5 im Lendenbereich (Lumbal– oder Lendenwirbel), 5 im Kreuzbeinbereich (Kreuzbein– oder Sakralwirbel) und 4 im Steißbeinbereich (Steißbein– oder Steißwirbel). Selbst wenn man die Nummerierung der damit verbundenen Nerven unberücksichtigt lässt (die von der Nummerierung der Wirbel etwas abweicht), erhält man ein grundsätzlich klares Bild von den Zusammenhängen,die in Abbildung 4 verdeutlicht werden. Sie können daran nachvollziehen, wie jede der Scheiben des Embryonalstadiums nun zu einem Dermatom geworden ist.

Der Grund, warum wir Ihnen diesen Hintergrund vermitteln, liegt darin, dass sich Verletzungen an Rückenmark oder Spinalnervenwurzeln (Rückenmarkswurzeln) auf die motorische und/oder sensorische Funktion auswirken, und zwar innerhalb der entsprechenden Dermatome. Der Unterschied zwischen beiden Verletzungen liegt darin, dass eine Verletzung des Rückenmarks in gewissem Maß auch die nachfolgenden Dermatome betrifft, da die Nervenfasern irgendwo auf der Strecke von oben nach unten unterbrochen sind. Die Verletzung einer Spinalnervenwurzel wirkt sich hingegen ausschließlich auf das spezifische Dermatom aus. Eine Parästhesie oder Schwäche im Bereich eines Dermatoms deutet auf eine mögliche Verletzung von Rückenmark oder Rückenmarkswurzeln hin. Dies kann zwar auch infolge anderer Ursachen auftreten, z. B. eines Bandscheibenvorfalls (Bandscheiben sind faserknorpelige Verbindungen zwischen Wirbeln), macht aber in jedem Fall eine sofortige ärztliche Untersuchung erforderlich. Wenn es gleichzeitig zu Schwäche– oder Lähmungserscheinungen bzw. zu einem Kontrollverlust bei Blase oder Darm kommt, handelt es sich um einen medizinischen Notfall.

Periphere Nerven
Die peripheren Nerven (Nervenfaserbündel) stellen die Fortsetzung der Axone im Rückenmark dar. Sie sind die ununterbrochenen elektrischen Verbindungen zwischen Gehirn und den zu versorgenden Zielorganen bzw. –geweben. Der jeweils erste Abschnitt dieser Nerven, der aus dem Rückenmark heraus führt, wird als Spinalnervenwurzel bezeichnet. In dem Bereich des Rückenmarks, der sich auf Arm bzw. Bein bezieht, vermengen und verschmelzen die Spinalnervenwurzeln zu einem Nervengeflecht, dass man entsprechend als Armplexus, Lendenplexus bzw. Kreuzbeinplexus bezeichnet (s. Abb. 6). Die Geflechte enden schließlich in einer Reihe von gemischten Nerven, die entsprechend für die Haut der oberen und unteren Gliedmaßen zuständig sind.

Dies ist einer der Hauptgründe dafür, dass es einen deutlichen Unterschied zwischen der Manifestation einer Verletzung des Rückenmarks bzw. der Spinalnervenwurzeln und den Verletzungen von Nervengeflechten bzw. peripheren Nerven gibt, und dass diese Hintergrundinformation so wichtig ist: Hierdurch können wir die notwendige Unterscheidung bewerkstelligen. Im Gegensatz zu Verletzungen des Rückenmarks, die hinsichtlich des Empfindungsverlustes einem 'geschichteten' Dermatom-Schema folgen, manifestieren sich Verletzungen des Armgeflechts oder der peripheren Nerven eher fleckenhaft. Abbildung 7 zeigt die wichtigsten Hautpartien, die mit diesen peripheren Nerven korrespondieren.

Wenn sich Taubheit oder Prickeln auf einen scheinbar zufällig betroffenen Hautbereich begrenzt und weder das gesamte Körperglied erfasst (ist also nicht kortikal / regional bedingt), noch ein fest umrissenes Segment (ist also nicht spinal / dermatomal bedingt), dann liegt die Ursache wahrscheinlich in der Verletzung eines peripheren Nerven bzw. Nervenplexus. Wichtig ist, dass Verletzungen oder Erkrankungen jeglicher Art, die zu einem Verlust an Körperkraft, zu Schwächeerscheinungen oder Funktionsstörungen führen, aus Sicht des Notfallmanagements immer als medizinischer Notfall eingestuft werden. Gleichermaßen erfordern Anästhesien (Gefühllosigkeit), die innerhalb eines Körperbereichs mehr als ein oder zwei Minuten andauern, (die also nicht von der mechanischen Kompression eines Nervs infolge direkter Druckeinwirkung durch Sitzposition oder Tauchausrüstung usw. herrühren) unverzüglich eine medizinische Versorgung. Hilfestellung bei der Unterscheidung zwischen banalen und eher ernsten Verletzungen möchten wir den Tauchern nur für jene Bereiche anbieten, die von partiellen Empfindungsstörungen bzw. Parästhesien betroffen sind.

Abb. 8a Verdeutlicht den Unterschied zwischen spinaler / dermatomaler und peripherer Nervenverteilung auf der Haut. Hierdurch wird eine einfachere Differenzierung zwischen den Hautbereichen ermöglicht, die bei Verletzungen von Rückenmark oder peripheren Nerven betroffen wären. (Abb. 8b)
Häufig vorkommende tauchbedingte Verletzungen
Nachdem wir beschrieben haben, wie man unterscheiden kann, ob eine Parästhesie dermatomal bedingt oder peripheren Nerven zuzuschreiben ist, werden wir fünf häufig vorkommende tauchbedingte Verletzungen vorstellen, die häufig einer DCI zugeschrieben werden, aber beinahe ausnahmslos aus der Druckverletzung eines peripheren. Nervs entstehen:

Druck auf die oberen Bereiche des Armgeflechts bewirkt ein Taubheitsgefühl im unteren Ende des Unterarms und der Hand. Dies kommt häufig vor, wenn schmächtige Personen schwere Tarierjackets tragen.

Eng sitzende Nasstauchanzüge oder das Abstützen auf dem Ellbogen kann den Nervus ulnaris (Ellbogennerv) im Bereich des Kubitaltunnels ('Musikknochen') zusammenpressen und Taubheitsgefühle im unteren Bereich der Handfläche hervorrufen. Beachten Sie, dass hierbei, abweichend von einer Verletzung des Armgeflechts, der Unterarm nicht betroffen ist, sondern nur die Hand selbst (Abb. 10).

Eine Druckeinwirkung auf den Nervus medianus (Mittelarmnerv) kann durch die eng sitzende Manschette eines Nasstauchanzugs, durch Handschuhe oder durch Festhalten an der Bordwand beim Losfahren entstehen (Abb. 11).

Druck auf den Ischiasnerv (Hüftnerv) durch Sitzen auf einem harten Untergrund kann zu Taubheitsgefühlen in größeren Bereichen des Rückens oder des Beins führen. Bootsfahrten sind hierfür hinlänglich bekannt (Abb. 12).

Fettleibigkeit und Druckeinwirkung durch einen Bleigurt können zu einem Einklemmen des seitlichen Hautnervs des Oberschenkels und in der Folge zu Parästhesien im oberen, äußeren Bereich des Oberschenkels führen (Abb. 13).
Zusammenfassung
Die Zielsetzung dieses Artikels besteht ausschließlich darin, die Varianten des Prickelns zu identifizieren, die nicht auf einer Dekompressionskrankheit beruhen. Jegliche Verletzungen oder Erkrankungen, die zu einem Verlust an physischer Kraft, zu Schwächeerscheinungen, zu Fehlfunktionen von Blase oder Darm führen, sind immer als medizinischer Notfall einzustufen.
Alle Anästhesien, die innerhalb eines Körperbereichs länger als ein bis zwei Minuten andauern (die also nicht von der mechanischen Kompression eines Nervs infolge direkter Druckeinwirkung durch Sitzposition oder Tauchausrüstung usw. herrühren), erfordern unverzüglich eine medizinische Versorgung. Parästhesie oder Prickeln ist die Folge einer partiellen Blockierung der sensorischen Nervenleitung zwischen der Haut und dem sensorischen Kortex. Sowohl Parästhesie als auch Anästhesie können Folgen einer Schädigung von Gehirn, Rückenmark oder Nerven sein. Große Bereiche mit Taubheitsgefühlen – insbesondere, wenn ein kompletter Arm oder ein komplettes Bein betroffen ist und gleichzeitig Schwäche– oder Lähmungserscheinungen vorliegen – deuten sehr wahrscheinlich auf eine Schädigung des Gehirns hin und sind als medizinischer Notfall einzustufen.
Parästhesien oder Schwächeerscheinungen, die entsprechend der Ausbreitung eines Dermatoms auftreten, deuten auf ein wahrscheinliches Problem im Bereich des Rückenmarks oder der Spinalnervenwurzeln hin. Dies kann zwar auch infolge anderer Ursachen auftreten, z. B. eines Bandscheibenvorfalls (Bandscheiben sind faserknorpelige Verbindungen zwischen Wirbeln), macht aber in jedem Fall eine sofortige ärztliche Untersuchung erforderlich. Wenn sich Taubheit oder Prickeln auf einen scheinbar zufällig betroffenen Hautbereich begrenzt und weder das gesamte Körperglied erfasst (ist also nicht kortikal / regional bedingt), noch ein fest umrissenes Segment (ist also nicht spinal / dermatomal bedingt), dann liegt die Ursache wahrscheinlich in der Verletzung eines peripheren Nerven bzw.
Nervenplexus. Am häufigsten kommt dies bei Kompression oder Verletzung eines peripheren Nervs oder Nervengeflechts vor: 1) unterer Armplexus, 2) Nervus ulnaris (Ellbogennerv), 3) Nervus medianus (Mittelarmnerv), 4) Ischiasnerv (Hüftnerv), und 5) seitlicher Hautnerv des Oberschenkels Denken Sie daran – wenn Sie irgendwelche Zweifel haben sollten – fordern Sie Hilfe beim Divers Alert Network an und lassen Sie sich beraten.

